Im Jahr 2013 starben weltweit über 1,2 Millionen Menschen an den Folgen einer Leberzirrhose. Leberkrebs, der hauptsächlich aufgrund einer Leberzirrhose entsteht, forderte über 750.000 weitere Todesfälle. Während die meisten Zirrhose-Patienten zunächst keine Symptome zeigen, ist die akute Dekompensation im Zusammenhang mit der zirrhotischen Lebererkrankung von einschneidenden Symptomen geprägt. Als akute Dekompensation bezeichnet man die Unfähigkeit des Körpers die fortschreitende Leberdysfunktion auszugleichen, so dass sich vermehrte Krankheitsmerkmale wie Aszites (Ansammlung von Wasser in der Bauchfellhöhle), hepatische Enzephalopathie (leberbedingte Hirnschädigung), Gelbsucht und/oder gastrointestinale Blutungen entwickeln. Dies stellt für viele Patienten einen entscheidenden Wendepunkt dar, denn die durchschnittliche Lebenserwartung eines Patienten mit kompensierter Zirrhose beträgt 10 bis 13 Jahre, während sie im Falle von dekompensierter Zirrhose auf 2 Jahre sinkt. Eine akute Dekompensation führt innerhalb von ein bis drei Monaten mit einem hohen Risiko zum akut-auf-chronischem Leberversagen (ACLF, 11 % in 28 Tagen) oder zum Tod (5 % in 28 Tagen und 14 % in 90 Tagen). ACLF zeichnet sich durch das Versagen eines oder mehrerer wichtiger Organe oder Systeme (Leber, Niere, Gehirn, Gerinnung, Kreislauf, Atmung) und sehr hohen Sterblichkeitsraten (33 % am 28. Tag und 50 % am 90. Tag) aus. Dementsprechend ist ACLF die häufigste Todesursache im Zusammenhang einer dekompensierten Zirrhose.
Die Tatsache, dass sich einige Patienten mit dekompensierter Zirrhose erholen, andere jedoch trotz weitreichender Behandlungsmöglichkeiten sterben, ist tragisch. Zu den medikamentösen Möglichkeiten der Behandlung einer dekompensierten Zirrhose gehören unter anderem resorbierbare intravenöse und orale Antibiotika, orale nicht-resorbierbare Antibiotika, antivirale Mittel, Albumin, Abführmittel, Diuretika (harntreibende Mittel), nicht-selektive Betablocker, Vasokonstriktoren (gefäßverengende Medikamente), Statine (Cholesterinsenker), Antikoagulanzien (Gerinnungshemmer), Steroide und Protonenpumpenhemmer. Der schwerwiegende Unterschied eines Ansprechens der Patienten auf die Behandlung kann wahrscheinlich auf die große individuelle Variabilität der auslösenden Ereignisse und des klinischen Erscheinungsbildes zurückgeführt werden. Möglicherweise wurden wichtige Faktoren in der Pathophysiologie einer dekompensierten Zirrhose in der Vergangenheit nicht erkannt und sind Bestandteil gegenwärtiger Projekte. Die klinische Heterogenität jedes einzelnen Patienten verlangt nach neuen und personalisierten Therapiekombinationen basierend auf der Grunderkrankung, der Genetik, dem Geschlecht, der Krankheitsgeschichte und der Physiologie eines jeden Patienten.
An dieser Stelle setzt DECISION an: Das Forschungskonsortium wird ein sogenanntes „multi-omic profiling“ von bereits bestehenden, großen und klinisch gut charakterisierten Patientenkohorten mit vorhandenen Biobankproben von 2.200 Patienten durchführen. Ziel ist es, anhand der gewonnenen Erkenntnisse zwei Tests zu entwickeln, die zum einen auf eine genauere Prognosebestimmung abzielen und zum anderen auf eine Vorhersage, wie gut ein Patient voraussichtlich auf ein Medikament ansprechen wird. Des Weiteren werden neue kombinatorische Therapien entwickelt, die auf Mechanismus-basierte Patientengruppen mit akut dekompensierter Zirrhose zugeschnitten sind. Oberstes Ziel ist es, die Überlebensrate nach akuter Dekompensation der Leberzirrhose so weit wie möglich zu erhöhen.
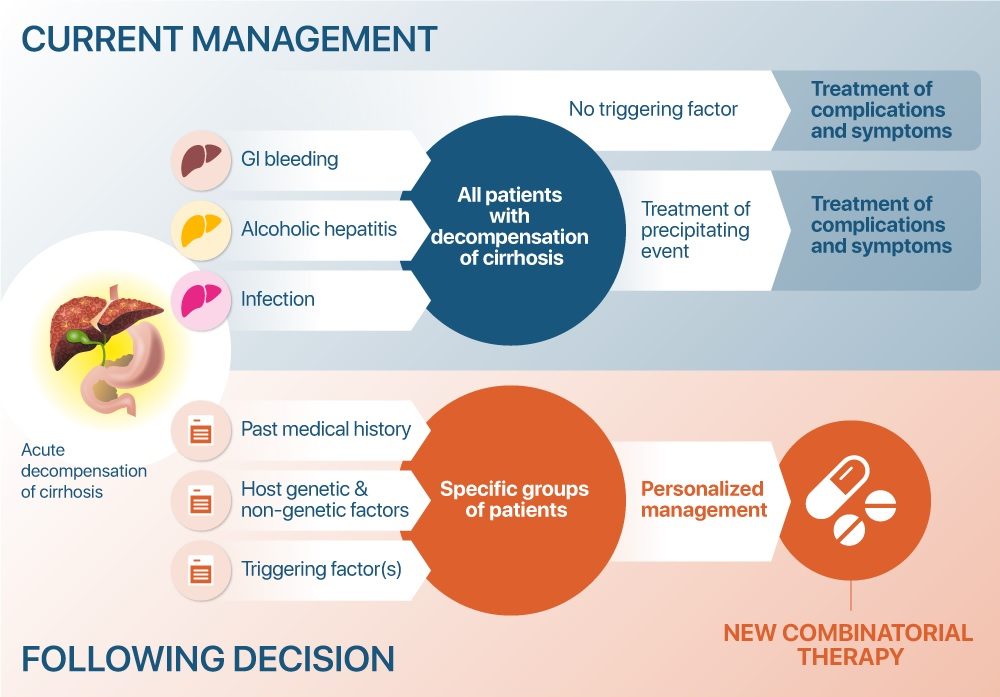
Derzeitige Behandlung der akut dekompensierten Zirrhose versus personalisierte Behandlung bestimmter Patientengruppen mit neuartigen kombinatorischen Therapien entwickelt im DECISION-Projekt.